Myxovirus influenzae is back, et hante comme chaque année les salles d’attente des médecins. Le virus de la grippe – qui a provoqué une panique heureusement sans grave conséquence en 2009, mais qui a pu par le passé causer de graves pandémies comme au sortir de la Première guerre mondiale avec ladite grippe espagnole – réapparaît périodiquement à la saison hivernale, et avec lui une campagne de vaccination. Le virus reste en effet particulièrement virulent : en France, sur la période 2001-2009, il a touché en moyenne plus de trois millions de personnes chaque hiver. Le virus évolue, et la composition du vaccin anti-grippal varie donc chaque année, sur les recommandation d’un collège d’experts de l’Organisation mondiale de la santé (OMS) : cette année exceptionnellement, le vaccin reste inchangé par rapport à l’an passé, et dresse notre système immunitaire contre trois souches virales, A/California/7/2009 (H1N1), A/Perth/16/2009 (H3N2), et B/Brisbane/60/2008.
La campagne de vaccination a commencé le 29 septembre, date à laquelle le vaccin cuvée 2011 était disponible en pharmacie. Elle vise en priorité les populations dites à risque : les personnes âgées de plus 65 ans, les personnes atteintes de certaines maladies graves, ainsi que “les personnes susceptibles de disséminer le virus” comme les personnels de santé… et ceux navigant sur des bateaux de croisière et des avions. Il est en effet primordial de dessiner une stratégie de vaccination efficace afin d’assurer une protection optimale de la population. En cas de pénurie notamment, il est crucial de s’assurer que ceux qui présentent le risque le plus élevé de contracter la grippe seront bien vaccinés en priorité. Une étude menée par deux chercheurs de l’université de Californie du Sud à Los Angeles (États-Unis) établit pour la première fois un panorama à grande échelle de la vaccination contre la grippe, afin de savoir si les personnes vaccinées sont bien celles qui en ont le plus besoin.
Les deux chercheurs se basent sur les résultats de l’enquête NHIS (National Health Interview Survey) menée en 2007 aux États-Unis pour évaluer la santé de la population américaine. Les sondés sont séparés en deux groupes distincts en fonction des facteurs de risque connus pour la grippe : le groupe à risque rassemble les personnes de plus de 65 ans, les femmes enceintes, les personnels de santé, et les personnes atteintes de certaines pathologies comme l’asthme, le diabète, le SIDA, le cancer, etc.
La piqûre rate sa cible
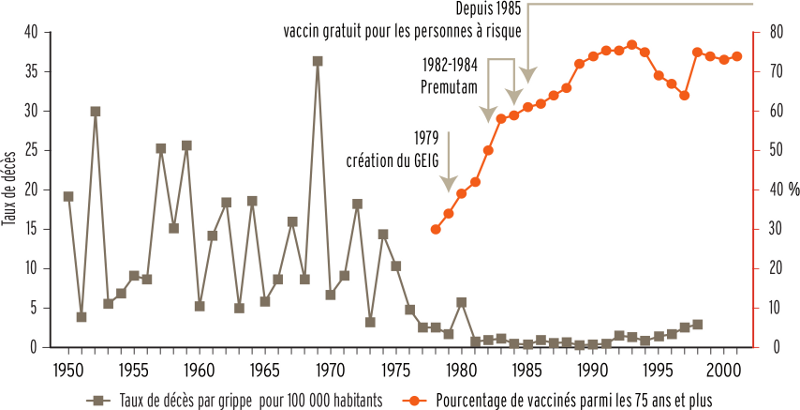
Un premier coup d’œil aux statistiques compilés à partir de cette enquête fait apparaître un résultat qui semble positif. Si le groupe à risque mérite bien son nom, avec une incidence de la grippe dans les douze derniers mois de l’ordre de 7 %, supérieure au chiffre de 4 % relevé dans l’autre groupe, les personnes à risque présentent un taux de vaccination plus élevé, de l’ordre de 48 %, soit 30 points de plus que pour le groupe jugé non-prioritaire. Des chiffres comparables à ceux obtenus en France en 2010, où 56 % des personnes âgées, et 40 % des malades en ALD (affections de longue durée) ont été vaccinés, contre près de 20 % pour l’ensemble de la population âgée de plus de 15 ans. Un bilan qui peut être mis en regard de la baisse de la mortalité liée à la grippe depuis le milieu des années 70.
Pourtant, un examen plus attentif permet de dresser un bilan nettement moins laudateur du système de santé américain. Ainsi, au sein du groupe à risque, alors que 52 % des personnes bénéficiant d’une assurance-maladie se font vacciner, les personnes sans couverture maladie ne sont que 18 % à recevoir une injection, ce qui se traduit par une incidence de la grippe plus forte, proche de 9 %. Un constat qui trouve un écho dans les enquêtes menées récemment en France, montrant qu’un nombre grandissant de personnes renoncent à des soins pour raisons financières. D’autres facteurs participent à un taux de vaccination plus faible pour certaines tranches de la population à risque : la présence d’au moins un enfant dans le foyer, le tabagisme (seuls 31 % sont vaccinés) ou le fait de boire plus que de raison (au moins deux fois par jour), ces comportements sanitaires à risque étant associés à une forte infection par la grippe, dans respectivement 11,5 % et 11,0 % des cas.
En clair, risque d’infection et probabilité de vaccination sont négativement corrélés, ce qui revient à dire que ceux qui se font le plus vacciner sont ceux qui ont le moins de risque de contracter le virus de la grippe. Une corrélation négative encore plus importante dans le groupe à risque que dans le groupe non-prioritaire. Les deux chercheurs appellent de leur vœu des politiques de vaccination mieux ciblées, visant en priorité les populations défavorisées, les jeune parents – qualifiés de “super-contamineurs” – ou encore les personnes présentant une mauvaise hygiène de vie (tabagisme, alcoolisme, faible activité physique), qui ne sont pas forcément sensibilisés par des campagnes de vaccination gratuite. La peur de la piqûre ne justifie pas cette inégalité face à la protection vaccinale.
Source : Q. Gu et N. Sood, Do People Taking Flu Vaccines Need Them the Most?, PLoS ONE, 2 décembre 2011.
Crédit photo : Samantha Celera (CC BY-ND 2.0).